Obstruktive Atemwegserkrankungen kommen in Deutschland mit einer Inzidenz von ca. 5 % vor (Literatur), wegen Atemwegserkrankungen insgesamt finden über 30 % der Arztkonsultationen statt (Fischer, Fleischer, Wenske, Die Lungenfunktionsprüfung in der Praxis, Pneumologische Notizen 1996) und 45 000 Menschen sterben an den Folgen von Atemwegserkrankungen. Unter den obstruktiven Ventilationsstörungen stellt das Asthma bronchiale die größte Entität dar. Die Frühdiagnose vor allem dieser Krankheitsgruppe ist deshalb von Bedeutung, da nur eine früh einsetzende Therapie, deren Ziel die Beherrschung der zugrunde liegenden funktionellen Störung ist, die Chronifizierung und das Fortschreiten der Erkrankung verhindert. Somit kommen der klinischen Erkennung, der Messung der Atemwegsobstruktion und der Interpretation der Messwerte bei Therapie und Verlaufsbeobachtung entscheidende Bedeutung bezüglich der Prognose zu.
Die lungenfunktionsanalytisch quantifizierte Erfassung der Obstruktion der Atemwege ist zur Festlegung von Therapiewürdigkeit und -art sowie deren Verhalten unter Therapie notwendig. So kann die Effektivität der Therapie, die Reversibilität oder Irreversibilität der Obstruktion und deren Verlauf dokumentiert werden. Unseres Erachtens können dadurch unnötige Verordnungen eingespart und ein nachweislich ökonomisches und notwendiges Therapieschema etabliert werden.
Als Obstruktion der Atemwege wird jeder Zustand bezeichnet bei dem der Bronchialdurchmesser verengt und damit der Luftströmungswiderstand erhöht ist.
Dies kann irreversibel, hervorgerufen z.B. durch anatomische Veränderungen sein oder reversibel, das heißt funktionell. Die Reversibilität der Obstruktion kann durch Gabe von z.B. inhalativ verabreichten Medikamenten in der Praxis im so genannten Bronchspasmolyse-Test untersucht werden.
Synonym zur Atemwegsobstruktion wird auch der Begriff "obstruktive Atemwegserkrankung" (obstruktive type of ventilatory defect) verwandt. Eine respiratorische Insuffizienz muss dazu nicht vorliegen. (2)
Obstruktive Atemwegserkrankungen
Eine allgemein verbindliche Definition für diejenigen Krankheitsbilder denen eine obstruktive Ventilationsstörung zugrunde liegt, kann nicht gegeben werden. Zum einen wegen der Ähnlichkeit der Krankheitsbilder wie zum Beispiel Bronchitis und einige Asthmaformen, zum anderen wegen der einmal funktionellen oder morphologischen Definition, als ein Beispiel für letztere sei das Lungenemphysem genannt.
Asthma bronchiale, mit geschätzten 5 % behandlungsbedürftiger Patienten an der Gesamtbevölkerung stellt in der BRD die sozialmedizinisch bedeutendste obstruktive Atemwegserkrankung dar. Das Fehlen exakter Prävalenzangaben bzw. deren Variationsbreite bei verschiedenen Autoren (0,2 - 9,9 %) sind auf unterschiedliche Asthmadefinitionen und den unterschiedlichen Grad der Erfassung mittels objektiver Parameter zurückzuführen. (3)
Unterschiedlich wird die Zuordnung der Bronchitiden zu den obstruktiven Atemwegserkrankungen gehandhabt. Die epidemiologische Definition der WHO sagt nichts über den Anteil der obstruktiven Komponente aus, gut beschrieben wird dies hingegen bei der "chronisch-obstruktiven Bronchitis", wobei hier zusätzlich der bedeutsame Zeitfaktor miterfasst ist. Diese Bronchitisform fällt mit anderen unter den Oberbegriff der chronisch obstruktiven Atemwegserkrankungen (COLD = chronic obstruktive lung disease).
Tabelle 1 stellt einen Versuch dar, die wichtigsten Atemwegserkrankungen die mit einer Obstruktion einhergehen, zusammenzufassen.
Anamnese
Der Patient, der an einer Obstruktion der Atemwege leidet, berichtet in erster Linie über länger bestehenden Husten, dessen Beginn wird oft mit einer gleichzeitig durchlittenen "schweren Erkältung", einem "grippalen Infekt" oder einer Sinusitis angegeben. Der Husten wird häufig durch starke Gerüche, Rauch, Staub und Kälte ausgelöst und trotz kurzer Einwirkung der Irritation über Tage dann verstärkt. Der Allergiker ist oft in der Lage sehr genau die Saison für seine Beschwerden zu beschreiben, manchmal werden dazu Ortsangaben wie alte, feuchte Häuser, Berghütten, Bauernhöfe, usw. abgegeben. Außerdem kann zusätzlich Atemnot verspürt werden, Auslöser dafür sind dann unter vielen anderen körperliche Anstrengung, ein interkurrenter Infekt, feuchtkaltes Wetter, Inversionslagen und Nebel. Häufig führt die Dyspnoe in den frühen Morgenstunden zu frühzeitigem Erwachen oder behindert den Nachtschlaf insgesamt. Bei höhergradiger Ausprägung der Obstruktion tritt eine Beeinträchtigung der Gehstrecke auf.
Fast immer wird über eine inadäquate Schleimproduktion geklagt, diese ist vermehrt und von meist hoher Viskosität und klar. Aus Patientensicht ist das Sekret, das unter großen Anstrengungen abzuhusten versucht wird, oft die Störung selbst, der Husten wird als sekundäres Phänomen aufgefasst.
Wichtig ist die Frage nach periodisch oder bei bestimmten Gelegenheiten auftretenden, ungewöhnlichen Atemgeräuschen, es werden dann häufig Laute beschrieben, die mit pulmonaler Spastik vereinbar sind.
Klinik
Die körperliche Untersuchung ist nicht nur beim Lungenemphysem mit Fassthorax, abgeflachten Rippenverlauf, epigastrischem Rippenwinkel größer als 90 Grad und verstrichenen bis prominenten Supraclavikulargruben von Bedeutung.
Oft fällt bereits ein Giemen in Ruhe oder bei geringer körperlicher Betätigung wie An- und Entkleiden auf, die Lippenfarbe kann ins Bläuliche spielen, eventuell wird spontan die Exspiration durch "Lippenbremse" verlängert. Diese Symptomatik, wie für den "Blue Bloater" typisch, kann jedoch gänzlich fehlen, nur bei Auskultation mit einem guten Stethoskop unter In- und Exspiration durch den offenen Mund werden spastische Atemgeräusche (Giemen) über bestimmten Lungenfeldern oder generalisiert vernommen. Dabei ist auf die Symmetrie der Atemgeräusche zu achten, aufgehobenes oder sehr leises einseitiges Atemgeräusch in Verbindung mit einem hypersonoren Klopfschall eben dort weist auf einen Pneumothorax hin, dessen Klinik kann mit einem plötzlich auftretenden "Asthmaanfall" verwechselt werden. Spastik oder ein verlängertes Exspirium, möglicherweise verbunden mit Schleimbrummen können durch vertiefte Inspiration und rasche Exspiration durch den offen Mund provoziert werden.
Erscheint das Atemgeräusch über allen Lungenetagen sehr leise, obwohl die übrige Klinik für eine höhergradige Obstruktion spricht, sollte eine starkgradige Obstruktion der kleinen Atemwege angenommen und sofortige bronchospasmolytische Maßnahmen eingeleitet werden. Dieses Phänomen, das häufig im Status asthmaticus zu beobachten ist, rührt vom stark eingeschränkten Luftfluss in den Bronchien her, so dass gar keine spastischen Geräusche mehr auftreten.
Röntgendiagnostik
Es dürften kaum Zweifel darüber bestehen, dass bei erstmaligem Auftreten einer obstruktionsverdächtigen Symptomatik oder deren akuter Verschlechterung, wie oben dargestellt, eine Thoraxröntgenaufnahme in zwei Ebenen (posterio-anteriorer und rechts oder linksthorakal anliegender Strahlengang) indiziert ist. Mit dieser einfachen, und bei heutiger Aufnahmetechnik strahlenarmen Maßnahme können bereits eine Fülle der lebensbedrohlichen Grunderkrankungen oder Asthmakomplikationen ausgeschlossen werden. Fatal wäre es durch das obstruktiv imponierende Beschwerdebild einen Pneumothorax, eine unspezifische oder spezifische Pneumonie, Aspiration, Lungengerüstprozess oder eine dekompensierte Herzinsuffizienz zu übersehen oder auch nur zu spät der Therapie zuzuführen. Bei den chronisch obstruktiven Erkrankungen kann zudem die Ausprägung des Emphysems (diffus, bullös), die intrathorakale Luftfülle und die Breite der Arteriae pulmonales beurteilt werden.
Lungenfunktionsdiagnostik
Oft sind das vorgebrachte Beschwerdebild und die auskultatorisch erhobenen Befunde diskrepant. Der Patient klagt zum Beispiel über geringe, auf die Atemwege bezogene Beschwerden während deutliches Giemen und Pfeifen zu hören sind und umgekehrt. Solche Widersprüche können bereits mittels der sogenannten einfachen Spirometrie objektiviert werden.
Wird dann eine Obstruktion gemessen, kann nach Inhalation eines Bronchodilatators (Dosieraerosol, Inhalationsgerät mit entsprechender Verneblung) das Maß der Reversibilität im sogenannten Bronchospasmolyse bestimmt werden.
Weitere Messungen sollten nach Einleitung einer entsprechenden Therapie als Verlaufskontrolle zunächst in engeren (Wochen) Zeiträumen und bei befriedigender Einstellung in 2-3 monatigen Abständen durchgeführt werden.
Unabdingbar ist unseres Erachtens auch die Lungenfunktionsprüfung präoperativ zur Einschätzung des Narkose- und Operationsrisikos, da die Durchführung und das Auftreten von Risiken der Intubationsnarkose von der Funktion der Atemwege und der Lunge abhängen und die Narkose bzw. die Intubation per se geeignet ist, bei bestimmter Prädisposition eine Obstruktion auszulösen.
Die Indikationen zur Durchführung von Lungenfunktionsprüfungen allgemein, herausgegeben von der Deutschen Liga zur Bekämpfung der Atemwegserkrankungen e.V (4), sind in Tabelle 2 dargestellt.
| 1. Beschwerden : Atemnot und/oder Husten und/oder Auswurf 2. Verdacht auf Erkrankungen der Bronchien, der Lunge, des Herzens, des Thorax oder der Wirbelsäule 3. Verlaufsbeobachtungen bei bronchopulmonalen Erkrankungen 5. Präoperative Prüfung der Lungenfunktion zur Beurteilung des Operationsrisikos 6. Arbeitsmedizinische Überwachung bei bestimmten Berufen (z.B. Staubexposition, Rettungswesen) |
Spirometrie
Die wesentliche Fragestellung, ob nämlich eine diagnostisch relevante Ventilationsstörung vorliegt lässt sich mit geringem apparativen Aufwand bereits auch außerhalb der Praxis des Lungenfacharztes beantworten und zwar mit der sogenannten einfachen Spirometrie. Diese ist schnell und zuverlässig mit preiswerten und einfach zu bedienenden Geräten durchzuführen. Die heute gebräuchlichsten Geräte dieser Spezifikation sind sogenannte Pneumotachographen. Diese berechnen und drucken EDV-gestützt die Messwerte und im Idealfall die Fluss-Volumen-Kurve aus.
Weitere Messprinzipien, mit denen sogar Atemwegswiderstandswerte ohne Ganzkörperplethysmographie erfasst werden, beruhen auf dem Prinzip der Verschlussdruck- oder der Oszillationsmethode. Leider liefern diese Methoden keine Atemwegswiderstandswerte, die denen bei der Bodyplethysmographie gewonnenen vergleichbar wären. Keilbalg- und Schwimmglockenspirometer sollten nicht mehr angeschafft werden.
In der unten stehenden Abbildung sind diejenigen Parameter und Aussagen die durch die einfache Spirometrie möglich sind, dunkel hinterlegt, die übrigen, weiterführenden Parameter sind aus Verständnisgründen zusätzlich aufgeführt. Zusammengefasst ermöglicht die einfache Spirometrie also die Antwort auf die Frage ob eine Ventilationsstörung vorliegt, ob diese obstruktiver oder restriktiver (lungenverkleinernder) Natur ist und ob diese nach Bronchospasmolyse teil- oder vollreversibel ist.
Vereinfacht gesagt, jedoch für die tägliche praktische Arbeit ausreichend liegt dann eine obstruktive Atemwegserkrankung vor, wenn die FEV1 (Einsekundenkapazität), und/oder die FEV1 % VK (Einsekundenkapazität in % der Vitalkapazität) erniedrigt sind, zusätzlich können die dann ebenfalls reduzierten Werte von PEF (Peak exspiratory flow = Spitzenfluss) und MEF 50 (Mitexspiratorischer Fluss bei 50 % der forcierten VK) herangezogen werden Eine Restriktion ist als Erniedrigung der Vitalkapazität (VK) definiert, die FEV1 % Vitalkapazität ist normal, die PEF meist normal bis leicht erniedrigt. (Tab. 3)
Bei kombinierten (obstruktiven und restriktiven) Ventilationsstörungen werden die Vitalkapazität und die dynamischen Parameter erniedrigt sein.
Weiterführende Fragestellungen bedürfen eines erheblich höheren apparativen Aufwandes wie zum Beispiel Ganzkörperbodyplethysmographie, Blutgasanalyse unter Ruhe und Belastungsbedingungen, Diffusionskapazität und Ergospirometrie. Manche obstruktive Atemwegserkrankungen entziehen sich zum Zeitpunkt der messtechnischen Erfassung dem Nachweis, zum Beispiel, wenn es sich um den Beginn oder das beschwerdefreie Intervall eines Asthma bronchiale handelt. Dann befindet sich der behandelndende Arzt bezüglich Therapieindikation und -intensität in einem Dilemma das mittels Provokation in den meisten Fällen zulösen ist.

| Durchführung einer unspezifischen Provokation 1. Messung einer normwertigen Lungenfunktion (FEV1, PEF, Raw) 2. Inhalation eines Reizagens (Histamin, Carbachol, Acetylcholin) in definierten Konzentrationsstufen und definierter maximaler Konzentration 3. Messung von FEV1, PEF und/oder Raw nach jeder Inhalation, Protokollierung von Husten und Atemnot, Abbruch bei Dyspnoe oder Distanzgiemen 4. Positiv: FEV1 und oder PEF 20 %, Raw 100 % |
In diesen Fällen sollte eine unspezifische Provokation mit einem Reizstoff (Carbachol, Histamin, u.a.) oder bei Verdacht auf ein Anstrengungsasthma mittels adäquater Belastung (nach Angaben des Patienten z.B. Treppensteigen, rasches Zurücklegen einer Gehstrecke) durchgeführt werden.
Die Inhalation von Reizstoffen erfolgt in definierten Konzentrationsstufen, jeweils danach erfolgt die Messung der dynamischen Parameter bzw. des Atemwegswiderstandes. Der Nachweis einer bronchialen Überempfindlichkeit bzw. einer obstruktiven Atemwegserkrankung ist mit großer Wahrscheinlichkeit dann positiv, wenn die FEV1 oder die PEF um wenigstens 20 % verglichen mit dem Ausgangswert abnimmt oder der Atemwegswiderstand (Raw) um wenigstens 100 % in den pathologischen Bereich ansteigt.
Bei der "spezifischen" Provokation werden Allergenlösungen oder chemisch-irritativ wirkende Substanzen inhalativ verabreicht um vor allem gutachtliche und wissenschaftliche Fragestellungen zu beantworten. Dies bleibt Fachpraxen und Kliniken wegen des großen apparativen und personellen Aufwandes und der zum Teil langen Nachbeobachtungszeit (8-12 Stunden bis mehrere Tage) vorbehalten.
Bodyplethysmographie
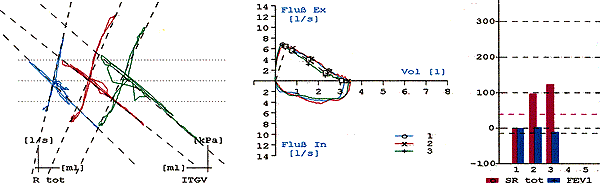
Nur mittels Bodyplethysmographie können verlässliche Widerstandswerte in den relevanten Bronchialetagen gemessen werden (Rab, spezifische Resistance), zusätzlich können das ITGV (intrathorakales Gasvolumen) und die statischen Lungenvolumina ermittelt werden. Graphisch werden die Fluss-Volumen-Kurve und eine schleifenähnliche Kurve (siehe unten) dargestellt, deren horizontale Achse der Druckänderung in der Testkammer und die vertikale Achse der Atemstromstärke entspricht (Druck-Strömungs-Diagramm). Der Neigungswinkel dieser Atemschleife ist dem Atemwegswiderstand proportional.
Während der Messung sitzt der Patient in einer luftdicht verschlossenen Messkammer und atmet mit verschlossener Nase (Nasenklemme) in einen Pneumotachygraphen, während dieser Zeit werden die durch die Atemmanöver hervorgerufenen Druckänderungen registriert. Am Ende einer normalen Exspiration wird das Atemrohr kurzfristig verschlossen, diese Messungen werden einige Male wiederholt, um optimale Atemmanöver registrieren zu können.
Auf die theoretischen Grundlagen, die technische Durchführung und die Qualitätsanforderungen bezüglich der einzelnen Messverfahren soll hier nicht weiter eingegangen werden. (Abb. 3)
Peak-Flow-Messgeräte Die sogenannten Peak-Flow-Meter oder Spitzenflussmessgeräte sind sehr nützlich beim Monitoring der vordiagnostizierten Obstruktion. Zur Primärdiagnostik sind sie nicht geeignet. Diese einfachen, aber bei richtiger Anwendung nach entsprechender Schulung, sehr zuverlässig arbeitenden Geräte, werden vom Patienten Zuhause mehrfach täglich eingesetzt und der nach dreimaliger Messung ermittelte optimale Fluss (PEF l/Min.) protokolliert. Dieses Protokoll soll vom behandelnden Arzt eingesehen und für therapeutische Entscheidungen herangezogen werden. Der Patient wird über seine optimalen Werte unterrichtet, gleichzeitig werden ihm "Interventionspunkte" vorgegeben, an denen z. B. die bronchospasmolytische Therapie selbständig verstärkt oder der Arzt kontaktiert werden sollte. Somit hat der Patient ein einfaches Messgerät zur Hand, mit dem er selbst seine subjektiven Beschwerden, die auf eine Atemwegsobstruktion zurückzuführen sind objektivieren und reagieren kann. Die verschiedenen Hersteller bieten zumeist ein Kinder-(Low-Range-Peak-Flow-Meter) und eines für Erwachsene an.

Die Normwerte können entsprechenden Tabellen entnommen werden. Mehrere Hersteller haben dieses Prinzip aufgegriffen und um die Messung der FEV 1 ergänzt.
Diese elektronischen "Peak-Flow-Meter" (AM 1) registrieren die relevanten Atemflüsse, speichern diese und werten sie im Sinne einer Statistik und Trendanalyse aus. In der Arztpraxis kann das Gerät ausgelesen und die Auswertung in das elektronische Datenblatt der Praxis-EDV übernommen werden. Eine Echtzeituhr ordnet die Ereignisse eindeutig zu. Eine Online-Verbindung zum Patienten bzw. dessen Asthmamonitor ist möglich um Therapiekorrekturen und notwendige Notfallmaßnahmen ärztlicherseits veranlassen zu können.

Ideal sind, richtige Anwendung vorausgesetzt, solche Geräte für gutachtliche, wissenschaftliche Zwecke und Fragen unter Studienbedingungen. Wir setzen diese Geräte hauptsächlich bei nicht in der Praxis zu erfassenden, auf obstruktive Atemwegserkrankungen verdächtige Beschwerden ein und bei der Dokumentation von durch Noxen ausgelösten Ereignissen am Arbeitsplatz. Selbstverständlich sollte in letzterem Fall auch die Besserung der Atemwegssituation am Wochenende und im Urlaub dokumentiert werden.
Die möglichst frühe Erkennung einer Atemwegsobstruktion und Diagnostik der zugrunde liegenden Erkrankungen ist eine wichtige Aufgabe sowohl in der hausärztlichen als auch fachärztlichen Praxis. Die sorgfältig erhobene Anamnese und deren gezielte Interpretation ist unseres Erachtens die sensitivste diagnostische Maßnahme. Ist diese positiv, so sollten weiterführende apparative Maßnahmen eingeleitet werden. Unter diesen eignet sich die einfache Spirometrie wegen der unkomplizierten und ökonomischen Durchführbarkeit evtl. mit unspezifischer Provokation für die allgemeinärztliche Praxis. Die damit bestimmte FEV1 und die Flussvolumenkurve sind bezüglich der Obstruktion der Atemwege aussagekräftig, reproduzierbar und hinreichend sensitiv und spezifisch. (5)
Die Durchführung einer diagnostischen Erhebung bei den Leitsymtomen "Husten" und "Atemnot" sollte ebenso Selbstverständlichkeit sein, wie das Schreiben eines Elektrokardiogrammes beim Check up oder bei kardialer Symptomatik.
Literatur: